Risiko für gefährliche Komplikation nach Hirn-OPs reduzieren: Millionenförderung der DFG für bundesweite Studie
Um schwere Komplikationen nach Operationen am Gehirn zukünftig zu reduzieren, startet die Universitätsmedizin Halle eine bundesweite klinische Studie. Bei solchen Eingriffen besteht das hohe Risiko einer Thrombose, die zu einer lebensbedrohlichen Lungenembolie führen kann. Dass das Risiko dafür drastisch reduziert ist, wenn das Blut im Bein während der Operation über anliegende Luftdruck-Manschetten bewegt wird, zeigte zuvor eine Pilotstudie der Universitätsmedizin Halle an. Am aktuellen Projekt beteiligen sich sieben Kliniken, darunter das Universitätsklinikum Hamburg-Eppendorf und Augsburg. Die Deutsche Forschungsgemeinschaft (DFG) fördert das Vorhaben mit 1,1 Millionen Euro.
Bei neurochirurgischen Eingriffen zur Behandlung von Hirntumoren sind bis zur Hälfte aller Behandelten von Thrombosen in den Beinvenen betroffen. Löst sich das Blutgerinnsel, kann es zur Lunge gelangen und dort die Blutversorgung blockieren. Eine lebensbedrohliche Lungenembolie ist die Folge. Nach der Operation kommen deshalb Blutverdünner und Anti-Thrombosestrümpfe zum Einsatz, um das Risiko für eine Beinvenenthrombose zu verringern.
Zur Vorsorge: Blut in Bewegung bringen
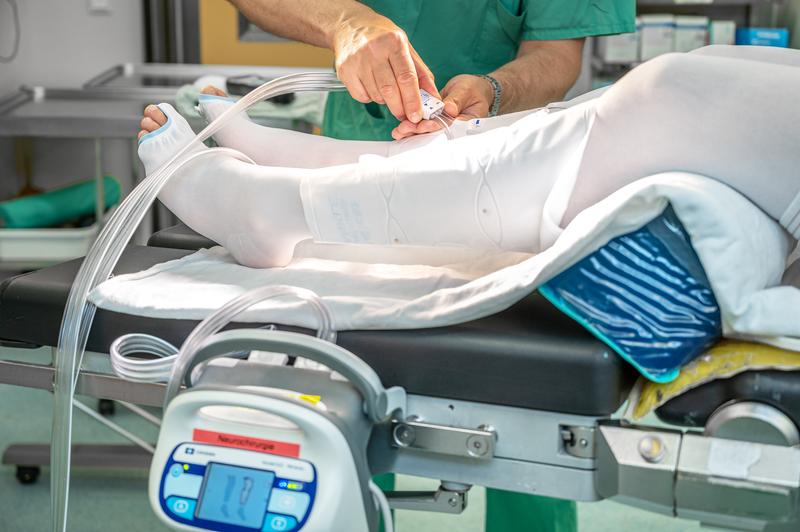
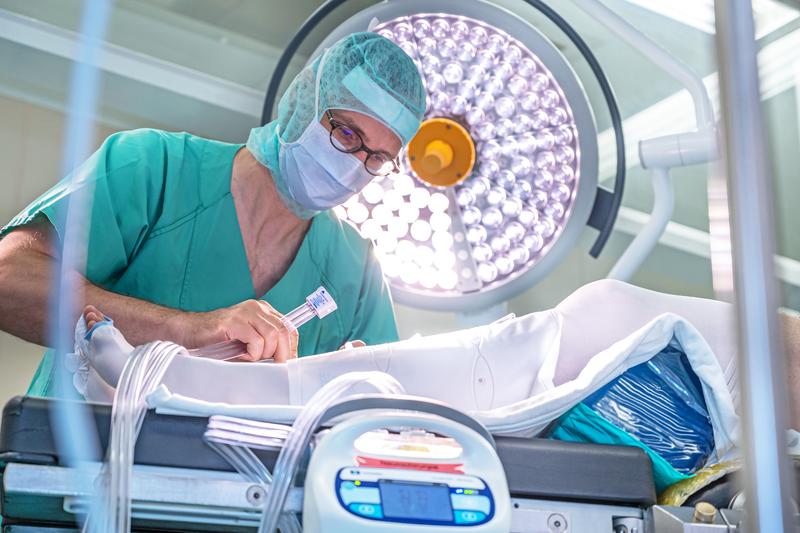
Eine weitere denkbare Methode, um eine Thrombose zu verhindern, ist die „Intermittierende Pneumatische Kompression“ (IPK) der Beinvenen. Dabei werden Manschetten mit Luftkammern um die Unterschenkel geschnallt, die nacheinander von einem Luftpuls-Generator gefüllt werden. Es entsteht eine „melkende“ Bewegung, die hilft, das Blut aus den Beinvenen zu bewegen. „Es existieren nur wenige Studien zur Bedeutung des IPK-Verfahrens. Diese haben zudem nur die Anwendung einer IPK nach der Operation untersucht“, erklärt apl. Prof. Dr. Julian Prell, leitender Oberarzt und stellvertretender Direktor der Universitätsklinik und Poliklinik für Neurochirurgie an der Universitätsmedizin Halle.
In einer Pilotstudie untersuchte das Team um Prof. Prell den Effekt einer IPK während der Operation statt danach. Im Gegensatz zur bisherigen Vorgehensweise war das Risiko einer Beinvenenthrombose dabei nur ein Viertel so hoch. „Eigentlich ist das ja naheliegend“, sagt Prell. „Die Thrombose entsteht dadurch, dass die Person stundenlang immobilisiert auf dem OP-Tisch liegt und die Blutgerinnung selbst durch die Operation stark aktiviert ist. Eine Thrombosevorsorge muss also während der OP durchgeführt werden und nicht erst Tage später. Vor uns hatte das aber niemand getestet.“ Das Verfahren wird seither routinemäßig an der Universitätsmedizin Halle eingesetzt. Die untersuchte Personenzahl der Pilotstudie erwies sich jedoch als zu gering, damit der positive Effekt auch wissenschaftlich belastbar ist. „Die Gutachter hoben die Bedeutung des Projekts hervor und wir wurden praktisch darum gebeten, das Ganze noch mal mit einer höheren Fallzahl multizentrisch durchzuführen“, erinnert sich Prell.
Hunderte Teilnehmende an sieben Standorten in Deutschland geplant
Für die neue klinische Studie werden an sieben Standorten insgesamt 550 Personen rekrutiert. „Ohne diese Daten ist es bisher leider nicht möglich, die IPK-Anwendung während der Operation als wissenschaftlich belegbare Empfehlung in die Behandlungsleitlinien aufzunehmen. Wenn diese Methode nun allgemeine Verbreitung finden würde – vielleicht sogar international – dann würde das jedes Jahr einer wirklich großen Zahl von Menschen eine unnötige und extrem gefährliche Komplikation ersparen“, betont der Facharzt für Neurochirurgie.
Kooperationspartner sind das Universitätsklinikum Hamburg-Eppendorf, Augsburg, Düsseldorf, Gießen sowie das Bezirkskrankenhaus Günzburg und die München Klinik Bogenhausen. In der Universitätsmedizin Halle sind neben der Klinik für Neurochirurgie außerdem der Arbeitsbereich Angiologie der Klinik für Innere Medizin III und das Koordinationszentrum für Klinische Studien sowie das Institut für Medizinische Epidemiologie, Biometrie und Informatik beteiligt.
Wissenschaftlicher Ansprechpartner:
Universitätsmedizin Halle
Universitätsklinik und Poliklinik für Neurochirurgie
apl. Prof. Dr. med. Julian Prell, stellv. Klinikdirektor
julian.prell@uk-halle.de
Originalpublikation:
Prell J, Schenk G, Taute BM, Scheller C, Marquart C, Strauss C, Rampp S. Reduced risk of venous thromboembolism with the use of intermittent pneumatic compression after craniotomy: a randomized controlled prospective study. J Neurosurg. 2018 Mar 1:1-7. doi: https://doi.org/10.3171/2017.9.JNS17533
Weitere Informationen:
https://www.medizin.uni-halle.de/neurochirurgie Universitätsklinik und Poliklinik für Neurochirurgie der Universitätsmedizin Halle
Ähnliche Pressemitteilungen im idw